Wat is Reumatoïde Artritis? (RA)
Deze pagina bevat soms moeilijke woorden. Check hier onze woordenlijst wanneer je iets niet begrijpt.
Op deze pagina:
- Wat is reumatoïde artritis?
- Juveniele idiopathische artritis
- Symptomen en klachten van reumatoïde artritis
- Wat is ontsteking of inflammatie?
- Ons afweersysteem
- Wat is auto-immuniteit?
- Wat verstaan we onder reumafactor?
- Ontsteking van de gewrichten bij reumatoïde artritis
- Reumatische misvormingen aan hand en pols
- Radiografische beelden van handen en polsen bij reumatoïde artritis
- Progressieve gewrichtsspleetvernauwing bij reumatoïde artritis
- Typische misvormingen aan de vingers door reumatoïde artritis
- Indeling volgens Larsen van gewrichtsaantasting hand en de pols
- De gewrichten in de hand
- De gewrichten in de voet
- De wervelkolom
- Aantasting van inwendige organen bij reumatoïde artritis
- Bloedvaten en reumatoïde artritis
- Ogen en reumatoïde artritis
- Longen en reumatoïde artritis
- Nieren en reumatoïde artritis
- Hart en reumatoïde artritis
- Een synoviale cyste
- Een peesruptuur
- Zenuwstelstel
- Huidproblemen bij reumatoïde artritis
- Spieren
- Bloedcellen bij reumatoïde artritis
- Secundaire osteoporose
- Is reumatoïde artritis erfelijk?
- Prognose van reumatoïde artritis
Wat is reumatoïde artritis?
Reumatoïde artritis (afkorting: RA) is een chronische inflammatoire systemische aandoening waarbij ontstekingen van de gewrichten op de voorgrond staan. Het betreft een chronische, symmetrische polyartritis van vooral pols-, hand- en voetgewrichten die leidt tot pijn, stijfheid, radiologische schade en functieverlies.
Een ontstoken gewricht doet pijn, is warm en voelt gezwollen aan. Ochtendstijfheid komt veel voor en ook moeheid is een klacht waar veel mensen met RA last van hebben. Reumatoïde artritis is een complexe ziekte die veel gevolgen kan hebben voor het dagelijks leven van patiënten. Bij de meeste patiënten nemen de klachten met het verstrijken van de tijd toe. Er zijn echter ook patiënten die (deels) herstellen.
Vaak verloopt de ziekte met "ups en downs": periodes waarin de ziekte actief en rustig is, wisselen elkaar af.
Het verloop van de ziekte kan per patiënt sterk wisselen en is moeilijk te voorspellen. In de beginperiode is niet te zeggen hoe de ziekte zich zal ontwikkelen. Sommige mensen hebben lichte aanvallen waaraan zij geen beperkingen overhouden. Anderen hebben enkele periodes waarin de ziekte actief is. Ook zij houden vrijwel geen beperkingen over. Als het ziekteproces agressiever verloopt en steeds maar terugkeert, of continu aanwezig blijft, kunnen de gevolgen ingrijpender zijn. Wanneer er sprake is van radiologische schade zal deze meestal in de tijd toenemen en zullen ook de grote gewrichten steeds meer bij het destructieve proces betrokken raken. Uiteindelijk kan deze ziekte leiden tot ernstige invaliditeit.

In principe kan elk gewricht aangetast raken.
De ziekte komt over de ganse wereld voor. In de Westerse wereld ziet men deze ziekte bij ongeveer 1% van de bevolking. In Vlaanderen zijn er naar schatting ongeveer 80.000 tot 100.000 patiënten.
Reumatoïde Artritis kan op elke leeftijd beginnen. Onder de leeftijd van 16 jaar spreekt men van juveniele chronische artritis of jeugdreuma. Jeugdreuma wordt onderverdeeld in verschillende groepen, al naargelang het aantal aangetaste gewrichten, de ernst van de ziekte en de prognose. Vrouwen krijgen 2 à 3 maal vaker de ziekte dan mannen.
Reumatoïde Artritis is een chronische ziekte waaraan men niet direct zal overlijden. Studies hebben echter uitgewezen dat RA-patiënten een verminderde levensverwachting hebben van vijf tot tien jaar. Ernstige systeemaantasting (andere organen die ziek worden) als gevolg van de RA kan levensbedreigend zijn. Onder Reumatoïde Artritis-patiënten is de sterfte dan ook groter dan onder gezonde mensen.
Genetische factoren spelen een rol bij het ontstaan van RA. Omgevingsfactoren spelen echter ook een rol evenals hormonale factoren.
Juveniele Idiopathische artritis
Juveniele chronische artritis of juveniele reumatoïde artritis heet voortaan juveniele idiopathische artritis (JIA) (lees ook over kinderreuma-juveniele-idiopathische-artritis). (Idiopathisch betekent ‘iets dat niet het gevolg is van iets anders’). De bedoeling is dat overal ter wereld over hetzelfde wordt gepraat.
Jeugdreuma (JIA) komt voor bij ongeveer één op de 1000 kinderen. JIA kent drie verschillende vormen: de oligo-articulaire vorm, de poly-articulaire vorm en de systemische vorm.
Bij de oligo-articulaire vorm zijn weinig (maximaal 4) gewrichten tegelijk ontstoken. Het gaat dan vaak om de grote gewrichten zoals elleboog, knie of enkel. De vooruitzichten voor kinderen met deze vorm van JIA zijn meestal goed. Meestal raken de gewrichten niet beschadigd en blijven ze goed functioneren. De meeste kinderen met oligo-articulaire jeugdreuma genezen na verloop van tijd.
Bij poly-articulaire JIA zijn al in het begin van de ziekte meerdere gewrichten (vijf of meer) tegelijk ontstoken. Meestal raken vooral de kleine gewrichten van handen en voeten ontstoken. Het is moeilijk te voorspellen hoe de ziekte verloopt. De aandoening verloopt bij elk kind weer anders en het ene kind reageert weer beter op de behandeling dan het andere. Wel is bekend dat het verloop vaak iets gunstiger is als er geen reumafactoren in het bloed gevonden worden.
Systemische JIA werd vroeger ook wel de ziekte van Still genoemd. Systemisch houdt in dat niet alleen de gewrichten maar ook verschillende organen klachten kunnen geven. De lever, de milt, de lymfeklieren, het hartvlies en het longvlies kunnen gaan ontsteken. Het komt zowel bij jongere als oudere kinderen voor. Sommige kinderen krijgen direct last van de gewrichtsontstekingen, andere kinderen pas later. Meestal zijn veel gewrichten tegelijk ontstoken (polyartritis: poly = veel). Tijdens actieve periodes van de ziekte krijgt het kind hoge koorts en rode vlekjes op de huid. Ook de spierpijn kan wekenlang aanhouden. De behandeling van systemische jeugdreuma is moeilijk omdat kinderen veel medicijnen niet verdragen. Ook kunnen de gewrichtsontstekingen heel hardnekkig zijn.
Zoals bovenstaand beschreven kan het begin van JIA erg wisselend zijn en is het verloop afhankelijk van het type JIA waaraan het kind lijdt. Meestal zullen de gewrichten en spieren zich na jaren van zwelling en pijn spontaan herstellen. Bij een goede behandeling zal de blijvende invaliditeit of spierzwakte minimaal zijn.
Na hooguit enkele jaren vertoont bijna de helft van de patiëntjes geen duidelijke afwijkingen meer.
Bij een kwart lijkt de ontstekingsziekte tien jaar of langer na het begin van de aandoening te genezen, maar zijn er blijvende letsels of is er een aanzienlijk verlies aan spiermassa.
Een laatste kwart tot een ruime helft blijft tot op volwassen leeftijd met actieve gewrichtsontstekingen kampen. In de meerderheid van de gevallen vertoont JIA duidelijke verschillen met de volwassen vorm van Reumatoïde Artritis.

Uit: Nature Clinical Practice Rheumatology (2006)
Meer nieuws: lees JIA en RA zijn twee verschillende ziektebeelden en KINDERREUMA - Lopende Studies.
Laatste nieuws (12/2010) STUDIE: Diagnose en behandeling van juveniele idiopathische artritis.
Zeer uitgebreide informatie over JIA vind je op de website www.printo.it. Klik JUVENIELE IDIOPATHISCE ARTRITIS.
Symptomen en klachten bij reumatoïde artritis
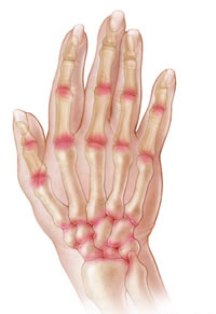
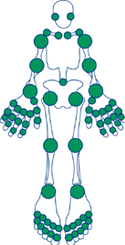 Typische ontstekingsklachten zijn pijn, zwelling en vooral stijfheid van de aangedane gewrichten. De figuur toont welke gewrichten kunnen aangetast worden bij Reumatoïde Artritis. De pijn in ontstoken gewrichten en pezen treedt typisch op bij rust, om tijdens bewegingen te beteren. Het opstarten is moeilijk (startpijn en startstijfheid). Een belangrijk symptoom is de ochtendstijfheid. Bij reumatoïde artritis kan dit soms uren duren.
Typische ontstekingsklachten zijn pijn, zwelling en vooral stijfheid van de aangedane gewrichten. De figuur toont welke gewrichten kunnen aangetast worden bij Reumatoïde Artritis. De pijn in ontstoken gewrichten en pezen treedt typisch op bij rust, om tijdens bewegingen te beteren. Het opstarten is moeilijk (startpijn en startstijfheid). Een belangrijk symptoom is de ochtendstijfheid. Bij reumatoïde artritis kan dit soms uren duren.
Typisch voor reumatoïde artritis is het symmetrische van de artritis, dit wil zeggen dat rechter- en linkergewricht telkens samen aangetast zijn.
Spieren, pezen, slijmbeurzen en zenuwen, de zogenaamde weke delen, worden eveneens aangetast.
Omdat reumatoïde artritis een systemische aandoening is vertonen veel patiënten algemene verschijnselen van moeheid, vermagering en koorts. De vermoeidheid bij reumatoïde artritis kan deels het gevolg zijn van de bloedarmoede door een overmatig verbruik van ijzer, dat nodig is voor de aanmaak van nieuwe rode bloedcellen.
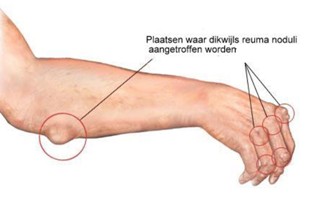
Voorts moet men ook alert zijn op extra-articulaire verschijnselen die in vrijwel alle organen kunnen voorkomen zoals pleuritis (borstvliesontsteking), pericarditis (ontsteking van het hartzakje), oogafwijkingen, huidafwijkingen en reuma noduli (reumaknobbels).
Een opsomming van de symptomen:
- Ochtendstijfheid die minstens een uur duurt (gedurende 6 weken of meer)
- Zachte zwelling in de omgeving van het gewricht (gedurende 6 weken of meer)
- Zwelling aan de handgewrichten (gedurende 6 weken of meer)
- Symmetrische zwelling van gewrichten (beide knieën, polsen,…) (gedurende 6 weken of meer)
- Reumaknobbeltjes (wat zijn reuma noduli?)
- Soms peesrupturen met instabiliteit van gewrichten
- Soms aantasting van andere organen zoals de longen
- De patiënt heeft dikwijls een positieve reumafactor (blijkt uit bloedonderzoek)
- Radiografie toont afwijkingen aan aangetaste gewrichten (erosies), vooral handen, polsen en voeten aan.
Hoe wordt de diagnose reumatoïde artritis gesteld?
De diagnose reumatoïde artritis is niet altijd even makkelijk te stellen. De ziekte begint vaak sluipend, zodat het onduidelijk is dat het om reumatoïde artritis gaat. De reumatoloog stelt de diagnose reumatoïde artritis vast met behulp van een aantal criteria (de zogenoemde ACR-criteria, American College of Rheumatology). Wanneer er meer dan 4 van de 7 criteria aanwezig zijn, is de kans zeer groot dat het Reumatoïde Artritis is.
De ACR-criteria zijn:
- ontsteking van drie of meer gewrichtsgroepen
- ontsteking van hand- of polsgewrichten
- symmetrische ontsteking (zowel links als rechts)
- ochtendstijfheid van langer dan een uur
- afwijkingen op foto's van gewrichten
- reumafactor in het bloed (door middel van een bloedtest wordt gekeken of het lichaam antistoffen tegen zichzelf aanmaakt)
- onderhuidse bulten (reumanoduli).
Lees nieuwe Reumatoïde Artritis criteria (2010)
Wat is ontsteking of inflammatie?
Infectie betekent dat we besmet worden met een bacterie, virus of een ander ongewenst organisme in ons lichaam. Elk gezond lichaam zal dan reageren met een afweerreactie. Elke afweerreactie gaat gepaard met een plaatselijke (bv. een zweer) of algemene (bv. een griep) ontsteking.
Ontsteking kan ook optreden zonder besmetting bv. bij een verbranding, een wonde. Ook het binnendringen van niet-levend materiaal, bv. een splinter, kan ontsteking veroorzaken.
Ontsteking is dus een reactie van het lichaam op beschadiging van weefsel of op prikkels van buiten (bacteriën, virussen, schimmels, irriterende stoffen, hitte, enz.), en is dus een normale en noodzakelijke reactie van elke gezonde mens. Zij heeft als doel het verwijderen van de schadelijke stof die de ziektetoestand veroorzaakt en het herstellen van de schade.
Ontsteking kan ook het gevolg zijn van een auto-immuun reactie van het lichaam zoals onder meer bij reumatoïde artritis kan voorkomen. De ontstekingen bij reumatoïde artritis worden niet door infecties uitgelokt. Hun oorzaak is onbekend. Wat de ontsteking op gang brengt en wat ze onderhoudt is nog steeds niet gekend.
Er bestaat wel eens de neiging om ontsteking en infectie door elkaar te halen, maar niet alle infecties gaan gepaard met ontsteking en lang niet alle ontstekingen worden veroorzaakt door infectie. Zo is een steriele ontsteking een ontsteking die niet wordt veroorzaakt door een organisme (maar door bijvoorbeeld mechanische overbelasting zoals een slijmbeursontsteking).
Al in de eerste eeuw voor Christus was er een aantal kenmerken bekend die hoorden bij een ontsteking. Deze kenmerken werden beschreven als:
- dolor (lokale pijn),
- calor (lokale warmte),
- tumor (lokale zwelling) en
- rubor (lokale roodheid) genoemd.
In de negentiende eeuw werd een vijfde ontstekingskenmerk toegevoegd, namelijk:
- functio laesa (functieverlies).

De vijf kenmerken treden vooral op bij een acute ontsteking en minder of niet bij een chronische ontsteking. De eerste vorm treedt direct in aansluiting aan de beschadiging op en een acute ontsteking duurt meestal niet langer dan enkele dagen. Wanneer de ontsteking langer duurt door een of andere oorzaak, dan spreekt men van een chronische vorm. Reumatoïde artritis is een chronische aandoening.
Ons afweersysteem
We tonen eerst een verhelderend filmpje over de werking van ons gezonde afweersysteem. Dit gaat dus niet over reumatoïde artritis! Klik op de link.
Afweerstoornissen: expertise centrum in het UMC Utrecht
Ons afweersysteem zorgt ervoor dat ziekteverwekkers als virussen, bacteriën, schimmels en parasieten worden opgespoord en vernietigd, zodat wij gezond blijven. Bij sommige mensen, waaronder reumatoïde artritis-patiënten, keert het afweersysteem zich wegens een onbekende oorzaak tegen het eigen lichaam. Het herkent de eigen lichaamscellen niet en komt in actie om de zogenaamde 'indringers' te vernietigen. Zo ontstaat een chronische ontsteking.
Aangeboren en verworven afweer
Het menselijk afweersysteem zit bijzonder gecompliceerd in elkaar. Een deel ervan werkt direct na onze geboorte. Dat is onze 'aangeboren afweer'. Het andere deel wordt opgebouwd tijdens ons leven. Dit afweersysteem moet eerst leren om binnendringers als bacteriën of virussen te herkennen, voordat het in actie komt en wordt daarom onze 'verworven afweer' genoemd.
Het is bekend dat het langdurig prikkelen van het aangeboren deel van de afweer kan leiden tot auto-immuunziekten als reumatoïde artritis. Hoe dit precies werkt wordt verder onderzocht.
Het aangeboren afweersysteem bestaat uit verschillende soorten cellen die elk een eigen rol vervullen bij het ontwikkelen van een ontsteking of een andere afweerreactie. De cellen van onze aangeboren afweer richten zich op moleculen en eiwitten die in veel verschillende ziekte-verwekkers voorkomen, terwijl onze 'verworven' afweer vaak tegen een specifiek virus of een bepaalde bacterie optreedt.
Aangeboren en verworven immuniteit werken niet onafhankelijk van elkaar. Beide systemen reageren op elkaar en beïnvloeden elkaar, direct of via 'boodschappers'. B-cellen die onderdeel uitmaken van onze aangeboren afweer 'reizen' het hele lichaam door en zijn voortdurend aan het inventariseren wat er zich allemaal in ons lichaam bevindt, zowel aan lichaamseigen cellen, als aan mogelijke ziekteverwekkers. Zij knippen deze cellen in stukjes en presenteren deze aan T-cellen. Zodra een T-cel een lichaamsvreemde stof ontdekt, geeft deze een signaal af, waardoor de B-cellen onmiddellijk antistoffen tegen deze indringer beginnen aan te maken.
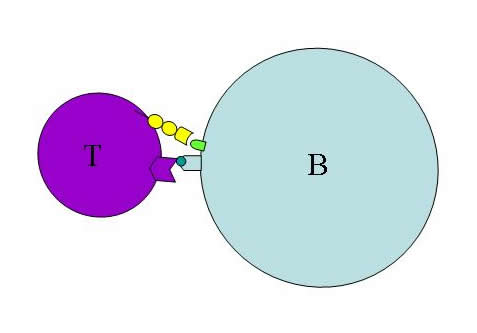
B-lymfocyten [of B-cellen] en T-lymfocyten [of T-cellen] worden gevormd uit lymfoïden stamcellen. Het worden B-lymfocyten als de lymfoïde stamcel zich heeft ontwikkeld in het beenmerg, en het wordt een T-lymfocyt als de stamcel zich heeft ontwikkeld in de thymus. Tijdens de rijping van B- en T-lymfocyten leren ze wat lichaamseigen is. Zij spelen een cruciale rol bij het beschermen tegen ziekteverwekkers).
Wat is auto-immuniteit?
Het immuunsysteem of afweersysteem is, zoals hierboven gezien, ons verdedigingssysteem. Immuniteit is ons vermogen om ons te verdedigen tegen ziekteverwekkende kiemen of andere vreemde bestanddelen.
Elke immunologische reactie begint met de herkenning van de ziekteverwekker als vreemd. Nadien volgt een reactie om de indringer uit te schakelen. Dit gaat praktisch altijd gepaard met een zekere mate van ontsteking.
Immunoglobulines (afgekort Ig), ook antistoffen of antilichamen genoemd zijn hoog gespecialiseerde eiwitten die als functie hebben vreemde stoffen, vooral lichaamsvreemde eiwitten, te herkennen en uit te schakelen door zich te binden aan deze stoffen. Er bestaan verschillende vormen: IgM, IgG, IgA, IgE en IgD. Ze worden allemaal gemaakt door B-lymfocyten (of B-cellen), maar onder verschillende omstandigheden.
Al wat de vorming van antistoffen kan uitlokken noemen wij antigenen.
Anderzijds is een "overactief" immuunsysteem een eigenschap van een groot aantal verschillende soorten auto-immuunziekten, zoals diabetes mellitus type I, multiple sclerose (MS), psoriasis, en reumatoïde artritis. Hier ontbreekt de zelf-herkenningscapaciteit van het immuunsysteem en het valt een deel van het eigen lichaam van de patiënt aan.
Bij reumatoïde artritis-patiënten gaat er dus iets mis in de communicatie tussen T-cellen en B-cellen, waardoor er antistoffen worden gevormd die zich tegen lichaamseigen cellen richten. Blijkbaar hebben de T-cellen van RA-patiënten het idee dat zij iets vreemds zien, terwijl dit niet het geval is.
Reumatoïde artritis wordt dus beschouwd als een auto-immuunziekte. De meeste auto-immuunziekten zijn gekenmerkt door het aanmaken van auto-antistoffen. Dit zijn antistoffen die reageren met (zich binden aan) eigen bestanddelen in plaats van vreemde dingen.
Een gezonde immuniteit reageert niet tegen eigen bestanddelen
Zie ook thymus.
Wat verstaan we onder ‘reumafactor’?
Reumafactoren (RF) zijn auto-antilichamen (of anti-stoffen) gericht tegen het eigen lichaam. Zij behoren meestal tot de antistoffen van het type IgM (Immunoglobuline M) die door het immuunsysteem worden gemaakt. Deze IgM auto-antilichamen zijn gericht tegen het eigen immunoglobuline G (IgG). In het algemeen kan worden gezegd dat auto-antilichamen eigen lichaamsweefsel aanvallen omdat dit weefsel per vergissing wordt gezien als lichaamsvreemd, wat vernietigd moet worden. Daardoor behoort reumatoïde artritis tot het domein van de auto-immuunziekten. Enkel de auto-antilichamen van het IgM type worden opgespoord met de RF. (zie ook vorig hoofdstuk 'Wat is auto-immuniteit')
Niet alle patiënten met reumatoïde artritis hebben reumafactor in het bloed.
Ongeveer 80% van de reumatoïde artritis patiënten zijn reumafactor positief. De anderen zijn reumafactor negatief. Omgekeerd zijn er ook gezonde mensen die geen reumatoïde artritis hebben en toch reumafactor in het bloed hebben. Het voorkomen van reumafactor bij gezonden neemt toe met de leeftijd.
Reumafactor in het bloed is dus geen bewijs van reumatoïde artritis. Geen reumafactor in het bloed is eveneens geen bewijs dat men de ziekte niet heeft. Men spreekt van seropositieve RA wanneer de reumafactor aanwezig is in het bloed van de reumatoïde artritis-patiënt; van seronegatieve RA wanneer de reumafactor niet aanwezig is in het bloed van de reumatoïde artritis-patiënt.
De aanwezigheid van reumafactor, zeker in grote hoeveelheden, wijst bij een reumatoïde artritis-patiënt doorgaans op meer ernstige vormen van reumatoïde artritis. Ook systeemaantasting (aantasting van bloedvaten en inwendige organen) zal bijna enkel voorkomen indien de reumafactor in het bloed aanwezig is.
De reumafactor kan in beperkte mate bijdragen tot het stellen van de diagnose van reumatoïde artritis. Seronegatieve RA-patiënten hebben een betere prognose dan seropositieve patiënten maar opvolgen van de reumafactor is niet nuttig. Indien een patiënt met reumatoïde artritis aanvankelijk seronegatief is kan men wel een tweede bepaling uitvoeren na 6 tot 12 maanden. Eenmaal een patiënt een positieve reumafactor heeft, is het herhalen van de test zinloos.
Reumafactor dient te worden aangevraagd indien er minstens een matige verdenking bestaat op reumatoïde artritis: symmetrische gewrichtspijn met ontstekingssymptomen.
Hoewel de ziekteactiviteit enige onderlinge samenhang vertoont met de reumafactor titer zijn traditionele parameters zoals het aantal gezwollen en gevoelige gewrichten, algemeen klinisch onderzoek en CRP of BSE, beter bruikbaar in het opvolgen van de ziekteactiviteit.
Hoewel de titer van de reumafactor kan dalen onder invloed van de therapie is dit geen algemeen aanvaarde maatstaf van klinische verbetering.
Hoewel reumafactoren van verschillende immuunglobuline klassen (IgM, IgG, IgA) zijn beschreven, is alleen van de IgM-RF (antistoffen van de IgM klasse die gericht zijn tegen het constante deel van IgG immuunglobulinen) de associatie met reumatoïde artritis en met de prognose van de ziekte duidelijk. Testen die alle klassen reumafactoren meten (Waaler-Rose en latex-agglutinatie testen) hebben dan ook de laatste jaren plaatsgemaakt voor de meer specifieke en meer sensitieve IgM-RF testen (ELISA), Enzyme Linked ImmunoSorbent Assay (ELISA).
Reumafactoren zijn een hulpmiddel bij het stellen van de diagnose reumatoïde artritis. Wanneer er sprake is van reumatoïde artritis betekent de aanwezigheid van de reumafactor dat de prognose ongunstiger is.
Diagnostische waarde voor Reumatoïde Artritis
IgM-reumafactor is niet diagnostisch voor reumatoïde artritis, wel suggestief. De testuitslag samen met de symptomen van de patiënt bepalen de diagnose.
Een positieve reumafactor wordt ook gezien bij talrijke auto-immuunaandoeningen. Daarnaast worden ze ook gezien bij langdurige bacteriële of virale infecties. De reumafactor-test helpt om reumatoïde artritis te onderscheiden van andere aandoeningen die gepaard gaan met gewrichtsontsteking en vrijwel dezelfde klachten.
Antistoffen tegen citrulline
(Volgende materie is vrij ingewikkeld. Lees daarom eerst Over CCP - anti-CCP test - ELISA - ACPA aandachtig)
De reumafactor is niet de enige serologische marker voor reumatoïde artritis.
Antilichamen tegen gecitrullineerde eiwitten [(Engels) Citrulline-Containing Peptides - (Nl)Cyclisch geCitrullineerd Peptide - CCP], of beter anti-citrulline antistoffen zijn zeer specifiek voor RA (sensitiviteit 80% - specificiteit 98%), wat betekent dat de antilichamen nauwelijks bij andere ziekten dan reumatoïde artritis worden aangetroffen. Recent werd een test ontwikkeld om deze antilichamen aan te tonen (anti-CCP ELISA). De test bepaalt of het bloed antistoffen bevat tegen het eiwit CCP. CCP is een speciaal type eiwit dat alleen wordt aangemaakt bij ontsteking van gewrichten en waartegen patiënten met reumatoïde artritis antistoffen ontwikkelen. De antistoffen zijn vaak al aantoonbaar voor de patiënt klachten heeft.
Met behulp van antistoffen (of antilichamen) verweert het lichaam zich tegen ziekten. De anti-CCP test meet of er antistoffen tegen CCP aanwezig zijn in het bloed en ook hoeveel.
Sinds 2000 is de anti-CCP-test beschikbaar. Sedert begin 2002 is een verbeterde anti-CCPII-test beschikbaar met een hogere gevoeligheid.
De anti-CCP-test wordt gebruikt als hulpmiddel om de diagnose reumatoïde artritis te stellen:
- soms zijn de klachten nog niet erg duidelijk en kan een anti-CCP-test extra informatie geven;
- mensen die niet lijden aan reumatoïde artritis hebben geen antistoffen tegen CCP in het bloed;
- als in het bloed antistoffen tegen CCP worden aangetoond, betekent dit een hoge waarschijnlijkheid tot ontwikkeling van reumatoïde artritis;
- negatief resultaat sluit RA niet uit;
- een positieve anti-CCP test kan een hulp zijn bij de diagnose in een vroeg stadium.
BESLUIT: De beste serologische toepassing voor het stellen van de diagnose voor reumatoïde artritis is de combinatie van het opsporen van de reumafactor en een anti-CCPII bepaling. Beide testen vullen mekaar aan: 35-45% van de patiënten die seronegatief zijn voor reumafactor zijn anti-CCPII positief. Het positief zijn van beide testen is zeer specifiek voor reumatoïde artritis.
Lees Meer recent nieuws over CCP antistoffen.
Lees eveneens "Sluiten Normale Resultaten van het Bloedonderzoek Reumatoïde Artritis/Reumatische Ziekten uit?"
De anti-CCP-test: Laboratoriumonderzoek begrijpelijk uitgelegd.
Ontsteking van de gewrichten bij reumatoïde artritis
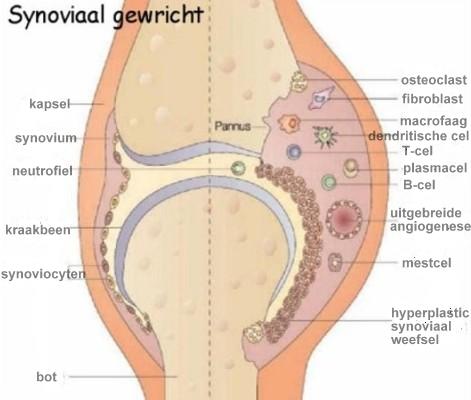
Reumatoïde artritis tast in de eerste plaats de gewrichten aan en dit begint met ontsteking van het gewrichtsvlies of synoviaal vlies [dit is de slijmvliesbekleding die de binnenzijde van het gewrichtskapsel van de gewrichten bekleedt en gewrichtssmeer produceert. Het gewrichtssmeer voert voedingsstoffen aan en afvalstoffen af].

Door deze ontsteking zal het gewrichtsvlies (of synoviaal vlies) sterk zwellen en zelfs aangroeien tot verschillende centimeters dik in grote gewrichten (zie Fig. 1 hieronder). Zowel bij reumatoïde artritis als bij JIA kan tevens pannusvorming optreden. Pannus is ontstoken synoviumweefsel dat het kraakbeen ingroeit op de overgang tussen synovium en kraakbeen. Deze destructieve weefselmassa leidt uiteindelijk tot onherstelbare kraakbeenschade en boterosies (zie Fig. 2 hieronder).
Bekijk de volgende video (klik op de link): Reumatoïde artritis (ontsteking gewrichtskapsels)
Als gevolg van de ontsteking zal het gewrichtsvlies een overmatige hoeveelheid gewrichtsvocht of synoviaal vocht afscheiden. Vooral de plotse toename van vocht kan het gewricht onder hoge spanning zetten, wat zeer pijnlijk is. De overmatige hoeveelheid gewrichtsvocht bevat zeer veel witte bloedcellen en deze bevatten op hun beurt enzymen die de weefsels kunnen aantasten.
FIGUUR 1
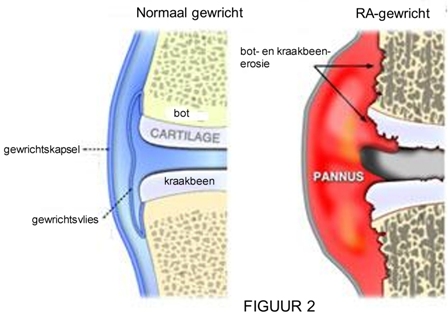
Wanneer de ontsteking lang genoeg duurt zien we op de eerste plaats ontkalking van het bot rond de ontstoken gewrichten. Nadien zal het kraakbeen verweken en verdunnen en zelfs volledig verdwijnen. De gewrichtskapsels kunnen verweken en ten slotte kan het bot aangetast worden en in zekere mate worden uitgevreten. Deze uitvretingen van het bot noemt men erosies.
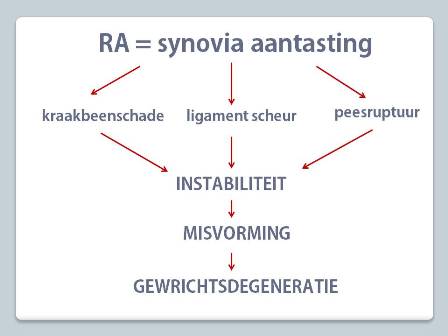
Dit alles veroorzaakt instabiliteit van het gewricht waardoor dit een verkeerde stand gaat aannemen (misvormingen). Zowel door de pijn als door de verkeerde stand wordt het gebruik van het gewricht dikwijls moeilijk of zelfs helemaal onmogelijk wat tot belangrijke invaliditeit kan leiden.
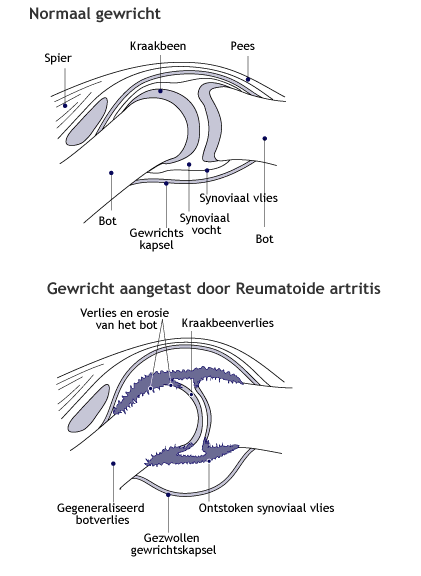
Schema van een normaal gewricht en een door reumatoïde artritis aangetast gewricht
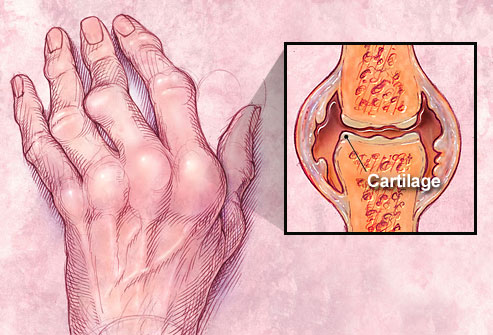
Misvormingen aan hand en pols door reumatoïde artritis
Vroege vorm |
Gevorderde vorm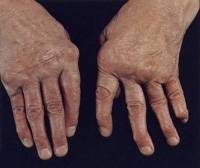 |
Zeer ernstige vorm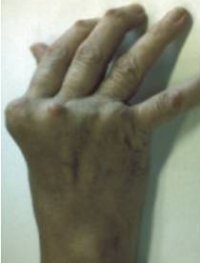 |
Zeer ernstige polsmisvorming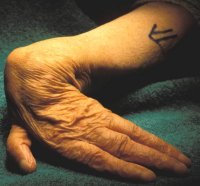 |
Radiografische beelden van handen en polsen bij reumatoïde artritis
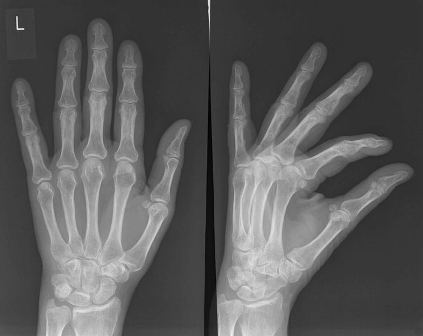
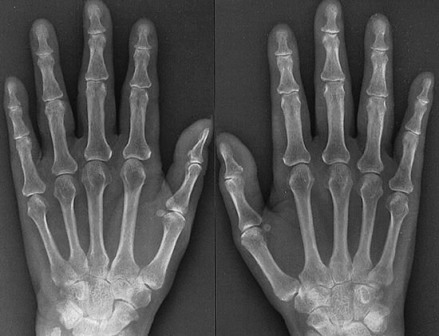

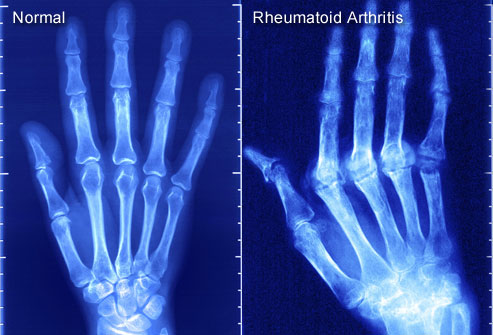
Diagnose van reumatoïde artritis: x-stralen zijn nuttig bij het vaststellen van reumatoïde artritis. Op die wijze kunnen oudere RX-foto’s telkens vergeleken worden naarmate de ziekte vordert. Een MRI of echografie kan ook worden uitgevoerd om te helpen bij het opsporen van schade en ontsteking.
Progressieve gewrichtsspleetvernauwing bij reumatoïde artritis
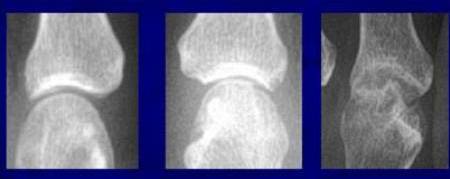
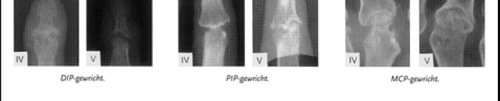
Typische misvormingen van reumatoïde artritis aan de vingers

Bij reumatoïde artritis ziet men soms typische misvormingen aan de vingers: zwanenhals misvorming; boutonnière- of knoopsgatmisvorming.
In bepaalde gevallen kunnen de handen niet meer gestrekt worden; in andere gevallen kunnen ze niet meer gesloten worden.
Ter hoogte van de polsen ziet men enerzijds volledige verstijving maar anderzijds kan er zeer ernstige botdestructie ontstaan waardoor de pols zeer krachteloos wordt. Ook bij handen die nog niet of slechts matig misvormd zijn kunnen alleen al de ontstekingen de normale functie en kracht van de handen en polsen verhinderen. (zie indeling volgens Larsen van de hand en de pols)
Indeling aantasting door reumatoïde artritis volgens Larsen van de hand en de pols
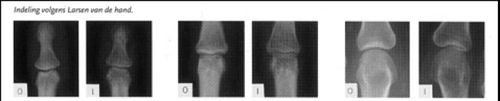
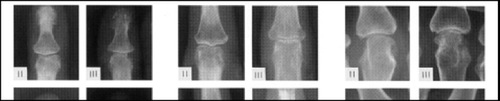
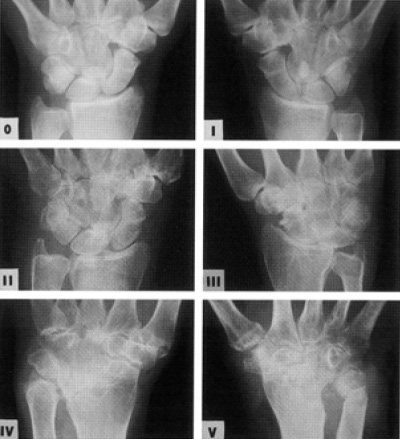
0 = geen afwijkingen aan de pols
I = lichte afwijkingen; periarticulaire weke delen zwelling en osteoporose; lichte gewrichtsspleet vernauwing.
II = duidelijke vroege afwijkingen; geringe erosies en gewrichtsspleet vernauwing.
III = medium destructieve afwijkingen; duidelijke erosies en gewrichtsspleet vernauwing.
IV = ernstige destructieve afwijkingen; forse erosies en gewrichtsspleet vernauwing; botmisvormingen zijn aanwezig in de gewichtdragende gewrichten.
V = mutilerende afwijkingen; verdwijnen van de originele gewrichtsvlakken; fors botmisvormingen zijn aanwezig in de gewichtdragende gewrichten
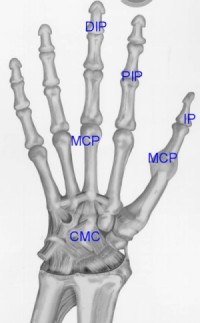
De gewrichten in de hand bij reumatoïde artritis
Lees ook 'Artritis van de hand - een overzicht'
Links: Verklaring van enkele moeilijke maar veel voorkomende termen, gebruikt door je reumatoloog of radioloog. Rechts: Typisch voorkomende ontstekingsplaatsen bij RA.
- DIP = distale interphalangeale gewrichtjes
- PIP = proxiale interphalangeale gewrichtjes
- MCP = metacarpo falangeale gewrichten
- IP = interphalangeaal gewricht
- CMC = carpometacarpaal gewricht
- bij reumatoïde artritis, kunnen stevige, erwt-vormige verdikkingen ontstaan op drukpunten zoals de gewrichten van de grote teen, de achterkant van de hielen of op de tenen. Knobbeltjes op de zolen van de voeten (reumatoïde noduli) kunnen bijzonder ongemakkelijk zijn. Het ongemak kan verlicht worden door een zachte vulling in de schoen, maar in sommige gevallen moeten de knobbeltjes operatief verwijderd worden
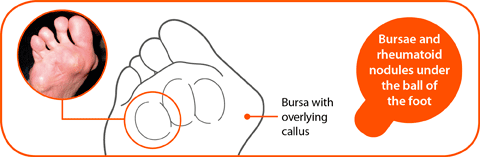
- bunions: zijn benige brokken die zich aan de voet van de grote teen kunnen ontwikkelen. Ze worden vaak veroorzaakt door reumatoïde artritis. Ze zijn het gevolg van een aandoening genaamd hallux valgus, waardoor uw grote teen zich ombuigt naar uw andere tenen wat misvormingen veroorzaakt. Hierop kan zich een slijmbeursontsteking vormen, vooral als uw schoenen tegen de bunion drukken
- hamertenen (ook bekend als klauwtenen of ingetrokken tenen) zijn tenen die permanent gebogen zijn en zijn frequent bij reumatoïde artritis. Hamertenen worden veroorzaakt door hallux valgus of door slecht passende schoenen en/of sokken. Het risico op verzwering bestaat. De enige manier om hamertenen te verhelpen is met chirurgie.
In de wervelkolom worden bij reumatoïde artritis de gewrichten bijna nooit aangetast uitgezonderd de nekwervels.
Dit kunnen niet alleen uw eerste en tweede nekwervel (atlas en de draaier [axis]) zijn, maar ook de nekwervels daaronder.
De banden rondom de nekwervels kunnen te slap worden. Hierdoor kunnen uw wervels ten opzichte van elkaar gaan verschuiven. Deze banden houden normaal gesproken de wervels op hun plaats.
De symptomen van reumatoïde artritis in de nek kunnen zeer gevarieerd zijn. De minder ernstige aandoeningen mogen niet worden verwaarloosd omdat ze kunnen verergeren en het risico op complicaties daardoor kan verhogen, maar hier is toch een conservatieve houding aan te bevelen. Chirurgie is enkel nodig bij ernstige gevallen en moet worden uitgevoerd voordat er permanente neurologische schade is ontstaan.
Een te beweeglijke eerste nekwervel als gevolg van reumatoïde artritis komt bij ongeveer 10% van de reumatoïde artritis-patiënten voor. Wanneer de 1ste en 2de halswervel ten opzichte van elkaar gaan verschuiven kan dit leiden tot neurologische uitvalsverschijnselen zoals gevoelsstoornissen en verlammingen. De ernst en de toename van deze verschuiving kan worden vastgesteld met behulp van een röntgenfoto, een MRI en CT scans. Om verslechtering van de neurologische toestand te voorkomen kan er een operatie worden verricht. Als er druk is op de zenuwen is een operatie echt nodig.
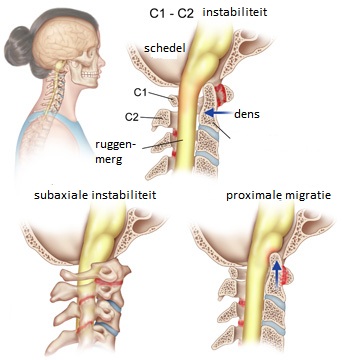
C1 - C2 instabiliteit: De eerste twee halswervels zijn zeer speciale wervels. Ze laten ons toe ons hoofd van de ene naar de andere zijde te draaien. De eerste cervicale wervel (of C1) heet de atlas. De tweede cervicale wervel (C2) wordt de axis genoemd. De C1 wervel verbindt de schedel met de cervicale wervelkolom. Tussen C1 en de schedel bevinden zich synoviale gewrichten.
De C1 wervel is een soort ring die bovenop de C2 wervel zit. De C2 wervel heeft een soort beenderige knobbel, de dens, die doorheen het gat in de atlas steekt.
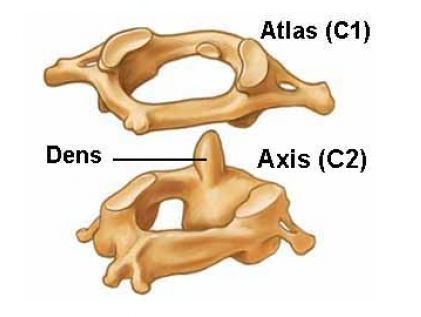
Beide wervels worden aan elkaar gefixeerd door middel van speciale gewrichtsbandjes. Door deze constructie is er een grote beweeglijkheid (rotatie) mogelijk tussen beide wervels. Het ruggenmerg komt via een opening, het foramen magnum ofwel achterhoofdsgat, in de menselijke schedel. Twee belangrijke slagaders in de nek, de vertebrale slagaders (arteria vertebralis) genaamd, een aan de linkerkant en een aan de rechterkant, komen eveneens via het foramen magnum de schedel binnen. Deze bloedvaten voorzien de hersenen van bloed.
Net als bij elk onderdeel van de ruggengraat zijn er een paar synoviale gewrichten - één aan elke kant van het spinale kanaal - tussen de C1 en de C2 wervel. In het spinale kanaal is het ruggenmerg gelegen.
Veel patiënten met reumatoïde artritis (RA) hebben een instabiliteit van de cervicale wervelkolom met een risico op luxatie (ontwrichting). De klachten die hiermee gepaard gaan kunnen leiden tot beperkingen in functioneren. Er bestaan diverse oorzaken voor afname van functioneren. Een van de mogelijke oorzaken kan zijn een ontsteking in de atlanto-axiale (19-70%) en occipitale (gelegen bij het achterhoofd) gewrichten.
Aantasting van inwendige organen bij reumatoïde artritis
Naast de gewrichten zijn vaak structuren rond de gewrichten aangedaan, zoals de spieren, het zenuwstelsel, peesscheden, peesaanhechtingen en slijmbeurzen.
Reumatoïde artritis is een systemische aandoening waarbij dus ook diverse organen betrokken kunnen zijn. Ontstekingen in andere organen treden meestal op bij aanwezige reumafactor. Deze hebben meestal ook meer uitgesproken vormen van reumatoïde gewrichtsaantasting.
Volgende aandoeningen kunnen mogelijk optreden bij reumatoïde artritis. Bepaalde orgaanaantastingen die zeer zeldzaam optreden bij reumatoïde artritis, zijn niet opgenomen in deze lijst.
- Bloedvaten
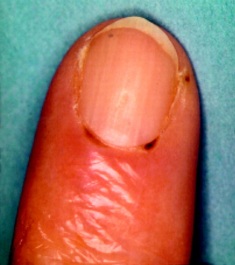
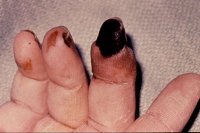
Vasculitis (lees meer over vasculitis) betekent ontsteking van de bloedvaten. Reumatoïde vasculitis kan verschillende organen aantasten, met inbegrip van de huid.
Bij reumatoïde artritis is vasculitis of bloedvatontsteking een ontsteking van meestal kleine of middelgrote bloedvaten. Grote bloedvaten zijn bijna nooit ontstoken. De ontsteking treedt meestal op in de huid of de nagelriemen (nagelinfarctjes) en is te zien aan een roodblauwe of roodbruine verkleuring van de huid. Ook kunnen er wondjes zijn.
In principe kunnen alle bloedvaten ontsteken.
Welke patiënten met reumatoïde artritis kunnen vasculitis krijgen?
Over het algemeen kan reumatoïde vasculitis voorkomen bij personen die minstens 10 jaar ernstig ziek zijn, met aantasting van talrijke gewrichten, reumaknobbeltjes en een hoge concentratie reumafactor in het bloed. Minder dan vijf procent van de mensen met reumatoïde artritis krijgen huidvasculitis.
Sinds de behandeling erg verbeterd is komt reumatoïde vasculitis veel minder vaak voor.
Begint met kleine infarcten rond de nagelrand
- Ogen

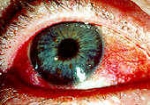
- Droge ogen komen voor in het Sjögrensyndroom. Dit bestaat uit chronische ontsteking van de traan- en speekselklieren met verminderde afscheiding van tranen en speeksel. Met de Schirmer test onderzoekt de oogarts hoeveel traanvocht er aangemaakt wordt. Een smal reepje filterpapier hangt aan het onderste ooglid. Na vijf minuten wordt gecontroleerd hoeveel millimeter van het papiertje nat is geworden. Normaal is dat meer dan tien millimeter. Bij de meeste mensen met Sjögren wordt het papiertje minder dan 5 millimeter bevochtigd.
- Ontsteking van de oogwand kan belangrijk en gevaarlijk zijn.Vooral bij juveniele idiopathische artritis kunnen ontstekingen binnen in de oogbol optreden. Zeer zeldzaam breidt deze ontsteking zich uit over het ganse oog en kan ze zelfs blindheid veroorzaken.
- Longen
Chronische ontsteking ter hoogte van het bindweefsel van de longen komt vrij veel voor bij reumatoïde artritis.
Ook de longvliezen (pleura) kunnen ontsteken. Een wijdverbreide ontsteking bij reumatoïde artritis kan longproblemen veroorzaken. Om de longen zit een longvlies. Een ontsteking van dit longvlies bij reumatoïde artritis is eigenlijk een soort vasculitis: de bloedvaatjes die naar het longvlies lopen, zijn ontstoken. Hierdoor kan ook vocht achter de long ontstaan. Longvliesontsteking komt meestal aan één long tegelijk voor en veel minder vaak aan beide longen.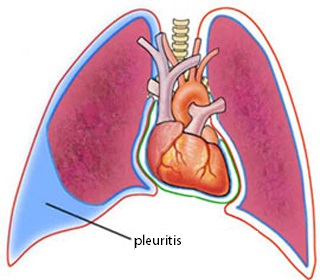
- Nieren
Lees ook REUMATOÏDE ARTRITIS en je nieren: wat je moet weten. Amyloïdose kan ontstaan als reactie op uiteenlopende ziekten die aanhoudende infectie of ontsteking veroorzaken, zoals bv. reumatoïde artritis. Bij secundaire amyloïdose (= amyloïdose tengevolge een onderliggende ziekte) zijn milt, lever, nieren, bijnieren en lymfeklieren vaak de plaatsen waar amyloïdstapeling optreedt. Ongeveer 1% van mensen met ernstige reumatoïde artritis lijden aan deze zelfzame aandoening. - Hart
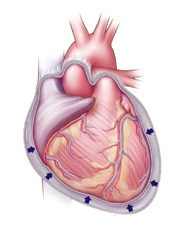 Het pericard of hartzakje is een stevig vlies dat zenuwen bevat die zorgen voor de felle pijn als het hartzakje ontstoken is.
Het pericard of hartzakje is een stevig vlies dat zenuwen bevat die zorgen voor de felle pijn als het hartzakje ontstoken is.
Het pericard bestaat uit drie afzonderlijke delen. Bij reumatoïde artritis kan het buitenste vlies ontstoken zijn. Dit is een soort vasculitis: de bloedvaatjes naar het hartvlies zijn ontstoken. Hierbij hoopt zich een meestal kleine hoeveelheid vocht op rondom het hart, maar kan toch leiden tot matige tot ernstige borstpijn. Ontsteking van het hartvlies (pericarditis) wordt bij ongeveer 30-50% van de reumatoïde artritis-patiënten gezien, zonder dat zij enige klacht hebben. Slechts 3% van hen krijgt klachten.
Een zeldzame keer ziet men chronische pericarditis optreden. Dit kan tot gevaarlijke situaties leiden. Het pericard wordt beschadigd, verdikt dan en beknelt het hart. Het hart kan dan onvoldoende goed pompen. Dit kan leiden tot andere klachten.
Hoewel pericarditis relatief zeldzaam is bij reumatoïde artritis treedt het meestal op bij RF-positieve patiënten met reumaknobbeltjes. Bij analyse van het pericardvocht blijkt men wijzigingen te vinden die vergelijkbaar zijn met pleuravocht bij reumatoïde artritis.- Ook de binnenzijde van het hart kan een zeldzame keer aangetast worden.
- Een synoviale cyste
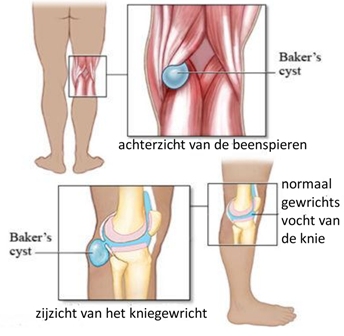
Een synoviale cyste of Bakercyste ontstaat meestal in de knie en soms in de schouder. Dit wordt ook wel Baker cyste genoemd. Door een ontsteking van het synovium verzwakt het kapsel en kan het gaan uitpuilen van de knie naar de knieholte. Een cyste kan aanwezig zijn zonder dat dit opgemerkt wordt, maar kan ook groeien en zelfs barsten. Een gebarsten synoviale cyste kan lijken op een trombose omdat het vocht uit de cyste in de kuit of bovenarm zakt. Hierdoor wordt het onderbeen, kuit, voet of de bovenarm dik en pijnlijk.
- Een peesruptuur (zie chirurgie - Mogelijke corrigerende handoperaties bij reumatoïde artritis)
Pezen en gewrichten hebben dezelfde bekleding, het synovium genoemd. Het synovium rond de pees kan bij reumatoïde artritis ontstoken raken. Door de ontsteking wordt deze pees steeds zwakker en kan zelfs afscheuren. Dat heet een 'peesruptuur'. Een peesruptuur moet snel behandeld worden. Want een afgescheurde pees is moeilijker te herstellen dan een beschadigde pees die nog vastzit.
Wanneer uw gewricht een andere stand heeft gekregen of beschadigd is, kan de pees langs een scherp botdeel schuren en daardoor slijten en afscheuren. Peesrupturen treden vooral op in de hand of rond de pols.
De scheur ontstaat plotseling en is pijnloos. - Zenuwstelsel
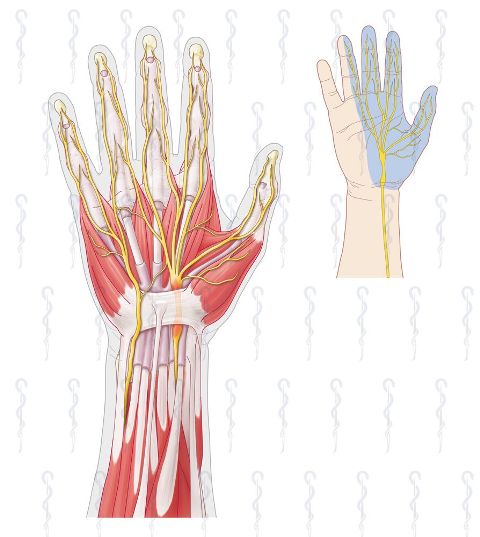
Cubitaal tunnelsyndroom veroorzaakt pijn,verlamming of gevoelloosheid van de ringvinger en pink bij het bewegen van de arm. De pijn wordt veroorzaakt door een irritatie van de nervus ulnaris. Deze ulnaris zenuw wordt afgekneld langs de rand van de elleboog: aangeduid in de cirkel op de afbeelding
(vergelijk beide foto's van de handen bij het carpale en cubitale syndroom)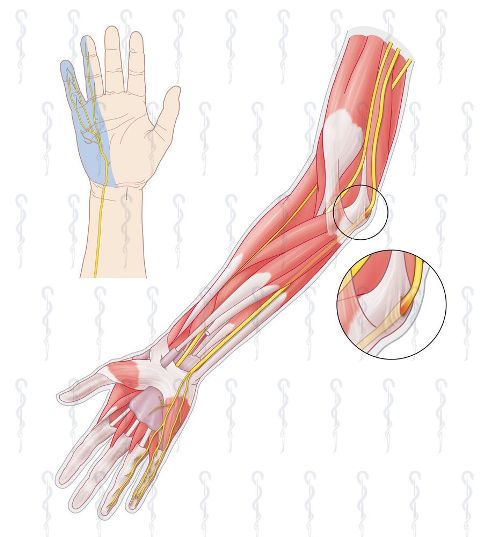
- Ontsteking ter hoogte van verschillende zenuwuitlopers in de onderste ledematen of op andere plaatsen in het lichaam. Dit kan aanleiding geven tot gevoelsstoornissen, pijnscheuten in armen of benen en zelfs verminderde beweeglijkheid en verlamming.
- Instabiliteit van de halswervels: deze verschijnselen kunnen aanleiding geven tot knelling van het ruggenmerg ter hoogte van de halswervels. (zie vorig hoofdstuk - Ontsteking van de gewrichten: De wervelkolom)
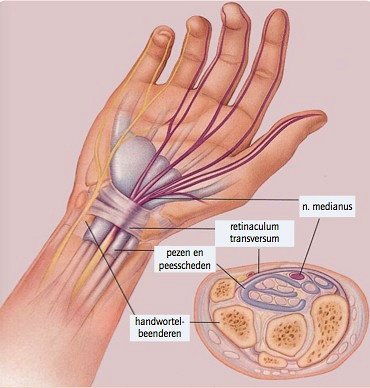
- Op plaatsen waar zenuwen langs een gewricht of langs pezen lopen kunnen deze gekneld raken door zwelling van gewricht en/of pezen. Typisch en veel voorkomend is het ‘carpale tunnel syndroom’ dat tintelingen veroorzaakt ter hoogte van de handen omwille van klemming van de mediane zenuw ter hoogte van de voorvlakte van de pols; en het 'cubitaal tunnelsyndroom' dat pijn,verlamming of gevoelloosheid veroorzaakt van de ringvinger en pink bij het bewegen van de arm.
De pijn wordt veroorzaakt door een irritatie van de nervus ulnaris. Deze ulnaris zenuw wordt afgekneld langs de rand van de elleboog. De druk zorgt voor tintelingen of een pijnlijk gevoel. De nervus ulnaris is één van de belangrijke zenuwen van de hand. Cubitaal tunnel syndroom is niet te verwarren met carpale tunnel syndroom, omdat het carpale tunnel syndroom van invloed is op de eerste drie vingers en het cubitaal tunnel syndroom de ringvinger en pink raakt. Lees meer over het carpale tunnelsyndroom.
Het is belangrijk dat zenuwbeknellingen vroegtijdig behandeld worden.
Carpale tunnel syndroom: druk op de mediane zenuw kan pijn veroorzaken, een doof gevoel en tintelingen
-
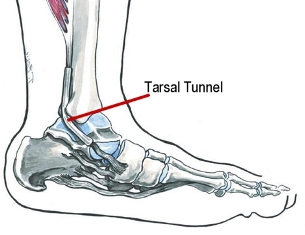
Het tarsaaltunnelsyndroom ontstaat door druk op de zenuw die aan de binnenkant van de enkel loopt, net boven de hiel. Dit wordt veroorzaakt door een zwelling van de enkel. Vaak geeft het tarsale tunnel syndroom klachten van een vage voetpijn, uitstralend naar de voetzool. De klachten bestaan uit tintelingen of een brandende pijn in de tenen, de voetzool of de hiel. Belasting verergert de klacht vooral bij lang staan en lopen. Bij rust verminderen de klachten meestal. Soms lijkt er instabiliteit in de voet aanwezig te zijn. Sneller zwikken komt voor en onzeker zijn met lopen.
- Huid
Enkele opmerkingen in verband met soorten noduli (reumaknobbels)
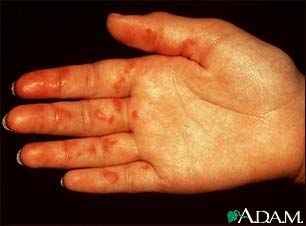
Deze foto toont duidelijk het verschil: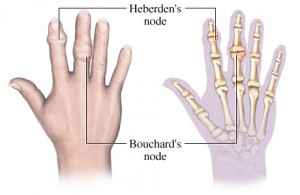
- Zie wat reuma noduli zijn? Onderhuidse reumaknobbels, vaak aanwezig op drukplaatsen. Komt voor bij ongeveer 25% van de reumatoïde artritis-patiënten. Deze zijn allen reumafactor positief. Vasculitis treedt vaak op bij mensen die al reumaknobbels (reuma noduli) hebben, waarbij de ontsteking op het topje van het knobbeltje als een roodblauw puntje te zien is. Mogelijk zijn reumaknobbels een lichte vorm van vasculitis.
Reumaknobbels, hier ter hoogte van de elleboog en de vingers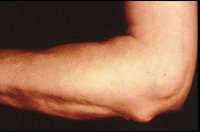
-
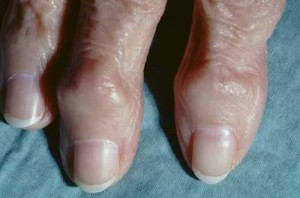
Noduli van Bouchard (knobbels van Bouchard) zijn in de geneeskunde benige verdikkingen aan de middenknokkels van de vingers, dus van de proximale interfalangeale (PIP) gewrichtjes. Ze wijzen meestal op 'slijtage' van deze gewrichtjes (artrose) en zijn soms wat pijnlijk en hinderlijk maar leiden nimmer tot ernstige invaliditeit. Verdikkingen van de volgende gewrichtjes, de distale interfalangeale (DIP) gewrichten heten noduli van Heberden. Er moet bij de noduli van Bouchard onderscheid worden gemaakt met de verdikking van deze gewrichten door reumatoïde artritis, die niet door extra botafzetting maar door verdikking van de weke delen ontstaat.
- Noduli van Heberden (Knobbels van Heberden) zijn in de geneeskunde benige verdikkingen aan de eindkootje van de vingers, dus van de distale interfalangeale (DIP) gewrichtjes. Ze wijzen meestal op 'slijtage' van deze gewrichtjes (artrose) en zijn soms wat pijnlijk en hinderlijk maar leiden nimmer tot ernstige invaliditeit. Verdikkingen van de volgende gewrichtjes, de proximale interfalangeale (PIP) gewrichten heten noduli van Bouchard. Hierbij moet onderscheid worden gemaakt met de verdikking van deze gewrichten door reumatoïde artritis, die niet door extra botafzetting maar door verdikking van de weke delen ontstaat.
- Huidvasculitis kan aanleiding geven tot min of meer grote huidwonden. Een gegeneraliseerde vasculitis is een zeer ernstige complicatie. (Lees over vasculitis) en (Bloedvaten)
- Zie wat reuma noduli zijn? Onderhuidse reumaknobbels, vaak aanwezig op drukplaatsen. Komt voor bij ongeveer 25% van de reumatoïde artritis-patiënten. Deze zijn allen reumafactor positief. Vasculitis treedt vaak op bij mensen die al reumaknobbels (reuma noduli) hebben, waarbij de ontsteking op het topje van het knobbeltje als een roodblauw puntje te zien is. Mogelijk zijn reumaknobbels een lichte vorm van vasculitis.
-
- Bloedcellen
Hier kunnen heel wat problemen optreden: stijging van de witte bloedcellen, stijging van bloedplaatjes, lichte tot belangrijke onderdrukking van de vorming van rode bloedcellen met bloedarmoede als gevolg, ijzergebrek.
- Secundaire osteoporose
Er zijn heel veel ziekten die secundair osteoporose kunnen veroorzaken. Osteoporose komt voornamelijk voor bij vormen van ontstekingsreuma waaronder reumatoïde artritis. Dit komt omdat vooral de ontstekingscellen de kwaliteit van de botten aantasten. Ook langdurig gebruik van bepaalde geneesmiddelen, zoals corticosteroïden die vaak worden voorgeschreven bij reumatoïde artritis, verhogen de kans op botontkalking. Osteoporose komt meer voor bij vrouwen. Toch is één op de drie osteoporosepatiënten een man. Mannen hebben veel vaker secundaire osteoporose dan vrouwen.
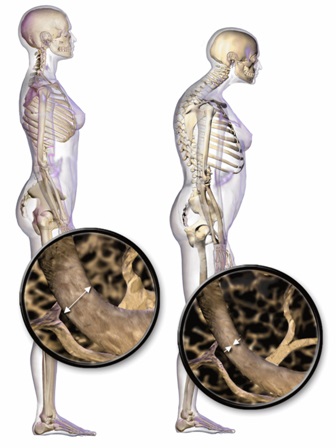
Is reumatoïde artritis erfelijk?
Met een erfelijke ziekte bedoelen we een ziekte die bepaald wordt door één erfelijk kenmerk (een misvormd gen).
In tegenstelling hiermee wordt reumatoïde artritis wellicht bepaald door verschillende genen. De kans dat we deze verschillende genen samen doorgeven aan onze kinderen is veel kleiner dan één op twee.
Een tweede belangrijk verschil met erfelijke ziekten is dat de genen die de gevoeligheid voor reumatoïde artritis dragen geen misvormde genen maar gewone normale genen kunnen zijn. Toch zien we dat sommige families sterk door reumatoïde artritis zijn getroffen. Hier spelen ongetwijfeld sterkere genetische factoren een rol. Dikwijls gaat het om ergere vormen van RA met ook extra-articulaire verschijnselen en zien we in die families ook verschillende soorten auto-immuunziekten (bv. suikerziekte, lupus, schildklierziekten, Multiple Sclerose, enz.)
De HLA-eiwitten spelen een belangrijke rol in de immuniteit en ook bij het ontstaan van auto-immuniteit. Het is bekend dat het vooral het HLA-DR4 type is dat tot reumatoïde artritis aanleiding geeft maar niet iedereen die reumatoïde artritis heeft draagt dit eiwit. Omgekeerd, niet iedereen die dit HLA-type draagt krijgt reumatoïde artritis. Het verband tussen de HLA-types en RA is dus zwak. Wellicht spelen nog andere, nog onbekende erfelijke factoren een rol in het ontstaan van reumatoïde artritis.
Meer over HLA-moleculen
Reumatoïde artritis is dus deels een erfelijke ziekte. Volgens onderzoekers zijn er genen die de kans op reumatoïde artritis vergroten en genen die iemand juist beschermen tegen de ziekte.
Om te weten wat HLA is, moeten we eerst iets over bloed vertellen. Bloed bevat rode en witte bloedcellen. De rode zorgen voor het transport van zuurstof, de witte voor de afweer tegen lichaamsvreemde stoffen. Tot de witte bloedcellen behoren onder meer dendritische (boomvormige) cellen en T-cellen. Dendritische cellen hebben de gewoonte op hun buitenwand stukjes eiwit te presenteren (zie illustratie).
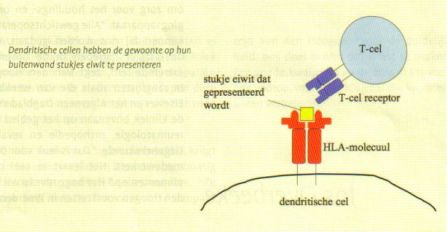
Deze stukjes kunnen afkomstig zijn van gevaarlijke virussen of van bacteriën, maar ook van lichaamseigen cellen. De presentatie van de stukjes eiwit vindt plaats met behulp van zogeheten HLA-moleculen. De moleculen vormen als het ware een mandje waarin het stukje eiwit zit opgesloten. Wanneer vervolgens een T-cel, met zijn receptor, het stukje eiwit herkent als lichaamsvreemd, ontstaat een ontstekingsreactie. Of een T-cel zo reageert, hangt af van het HLA-molecuul.
Er zijn vele typen en varianten van HLA-moleculen. Eén van die varianten bevat een specifieke volgorde van vijf aminozuren. Deze volgorde wordt aangeduid met de letters DERAA. Wie deze variant van het HLA-molecuul met zich meedraagt, heeft veertig procent minder kans om reumatoïde artritis te krijgen.
De thymus of zwezerik is een orgaan dat bij kinderen en jonge zoogdieren te vinden is tussen het borstbeen (sternum) en de luchtpijp (trachea) in het voorste mediastinum. Het is sterk ontwikkeld bij kinderen, maar verschrompelt tijdens de puberteit.
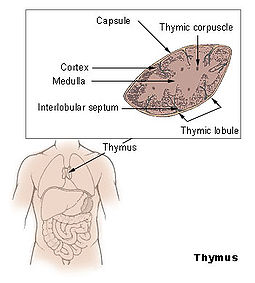
De thymus is een orgaantje boven het hart, dat een rol speelt in het afweersysteem. Hier leren witte bloedcellen welke eiwitten afkomstig zijn van het eigen lichaam en welke cellen lichaamsvreemd zijn. Alleen de lichaamsvreemde eiwitten mogen worden aangevallen. Bij reumatoïde artritis gaat er op dit punt iets mis en de DERAA-variant kan dit voorkomen.
Zie ook Nieuw inzicht in de erfelijke aanleg voor RA en Erfelijkheid en reumatoïde artritis.
Meer recent nieuws over erfelijkheid en risicofactoren vind je in volgend artikel: Weinig bekend over risicofactoren voor reumatoïde artritis. Zoek in deze website via de zoekbalk het woord 'genetisch' op en je vindt talrijke artikelen aangaande 'Erfelijkheid en reumatoïde artritis'.
Prognose
Veel mensen met reumatoïde artritis zijn in staat een normaal leven te leiden, al moeten ze levenslang geneesmiddelen gebruiken. Ongeveer één op de tien patiënten raakt ernstig geïnvalideerd door de steeds terugkerende gewrichtsontstekingen. De gemiddelde levensduur van mensen met reumatoïde artritis is wel korter dan bij gezonde mensen. Om de voortgang van de ziekte en de reactie op geneesmiddelen te bewaken, wordt regelmatig bloedonderzoek gedaan. Soms nemen de oplevingen geleidelijk af en ‘dooft de ziekte uit’, zoals dat wordt genoemd. Daarbij kan een bepaalde mate van invaliditeit blijven bestaan.
Lees meer bij 'Behandeling van Reumatoïde Artritis'


 Top
Top 